Weiterführende Diagnostik und Therapie auf der Stroke Unit
Diagnostik und Verordnungen
Section titled “Diagnostik und Verordnungen”Anlegen eines Verordnungssets mit Beachtung der Sekundärprophylaxe (Rücksprache mit OA), Blutdruckziele, Vormedikation, Mobilisationsstufe und Zielbilanz.
Anordnung von Diagnostik (ggf. RS mit OA, zunächst immer Duplexsonographie und TTE sowie VHF-Analyse / LZ-EKG bei Patienten ohne bekanntes VHF).
Ausfüllen des QS Bogen Schlaganfall (‚Stroke Bogen’) im SAP. Hierbei ist die Bemerkungen im Anhang (Ausfüllhinweise) streng zu beachten.
Bei Aufnahme Klärung, ob eine Patientenverfügung und Vorsorgevollmacht vorliegen.
- In jedem Fall: Besprechung, ob eine kardio-pulmonale Reanimation, Intubation, Intensivstationsaufnahme (mit NIV-Behandlung) und eine Magensondenversorgung gewünscht wird. Alles vorgenannte ist in jedem Fall im medizinischen Kontext (infauste Prognose?) zu bewerten. Wenn diese Informationen nicht zu erheben sind, werden alle o.g. Maßnahmen bis zum Vorliegen gegenteiliger Informationen durchgeführt (Dokumentationsstil: + = alle medizinischen Maßnahmen gewünscht, (+) = keine Reanimation, keine Intubation, neuro-ICU mit NIV ja oder nein (gesondert erwähnen), - = palliatives Konzept).
- Monitoring grundsätzlich während des gesamten Stroke Unit Aufenthaltes gemäß Standard (23.17 Monitoring auf der Stroke Unit)
- Schluckscreening gemäß Standard (Voraussetzungen für Dysphagie-Screen überprüfen, Wasser-Test durch das Pflegefachpersonal; siehe Logopädie Teil des Therapeuten-Manuals)
- Doppler/Duplex (möglichst innerhalb 24h)
- Hba1c, BZTP über 24 h (bei Pat. mit ED Diabetes Mellitus oder bekanntem Diabetes Mellitus grundsätzlich während des ges. Aufenthaltes)
- CRP
- D-Dimere bei Patienten mit kryptogenem Schlaganfall und ohne IVT/MT und ohne systemische Infektionszeichen
- N-terminales pro-B-Typ-natriuretisches Peptid (NT-proBNP) bei kryptogenem Schlaganfall zur Aschätzung des Risikos für ein VHF und Ergänzung des TTE-Befundes
- iFOBT: bei V.a. paraneoplastische Gerinnungsstörung
- Lipidstatus inkl. Lp(a)
- Echokardiographie (Siehe auch SOP XXX):
- TTE: Grundsätzlich jeder Patient mit TIA/IS mit bes. Frage nach struktureller Herzerkrankung, Klappenvitien, Herzinsuffizienz und Größe des linken Vorhofs. Bei Herzinsuffizienz ist eine Ultraschall-Kontrastmittelgabe (Echovist©) zur Diagnose von Ventrikelthromben sinnvoll.
- TEE: Folgende Faktoren können zur Indikationsstellung zur TTE Untersuchung herangezogen werden:
- Nicht wegweisendes TTE bei kryptogenem Schlaganfall / Embolic Stroke of Undetermined Source (ESUS) und V.a. kardiogen-embolischer Schlagafallätiologie
- Bei nicht wegweisendem Befund des TTE und schlechter Schallqualität
- V.a. Endokarditis (bei Abgeschlagenheit, Inappetenz, subfebrilen Temperaturen, Herzgeräusch, Hautembolien)
- Zur Bestimmung eines LAA-low-flow, LAA-Thromben oder Ventrikelthromben.
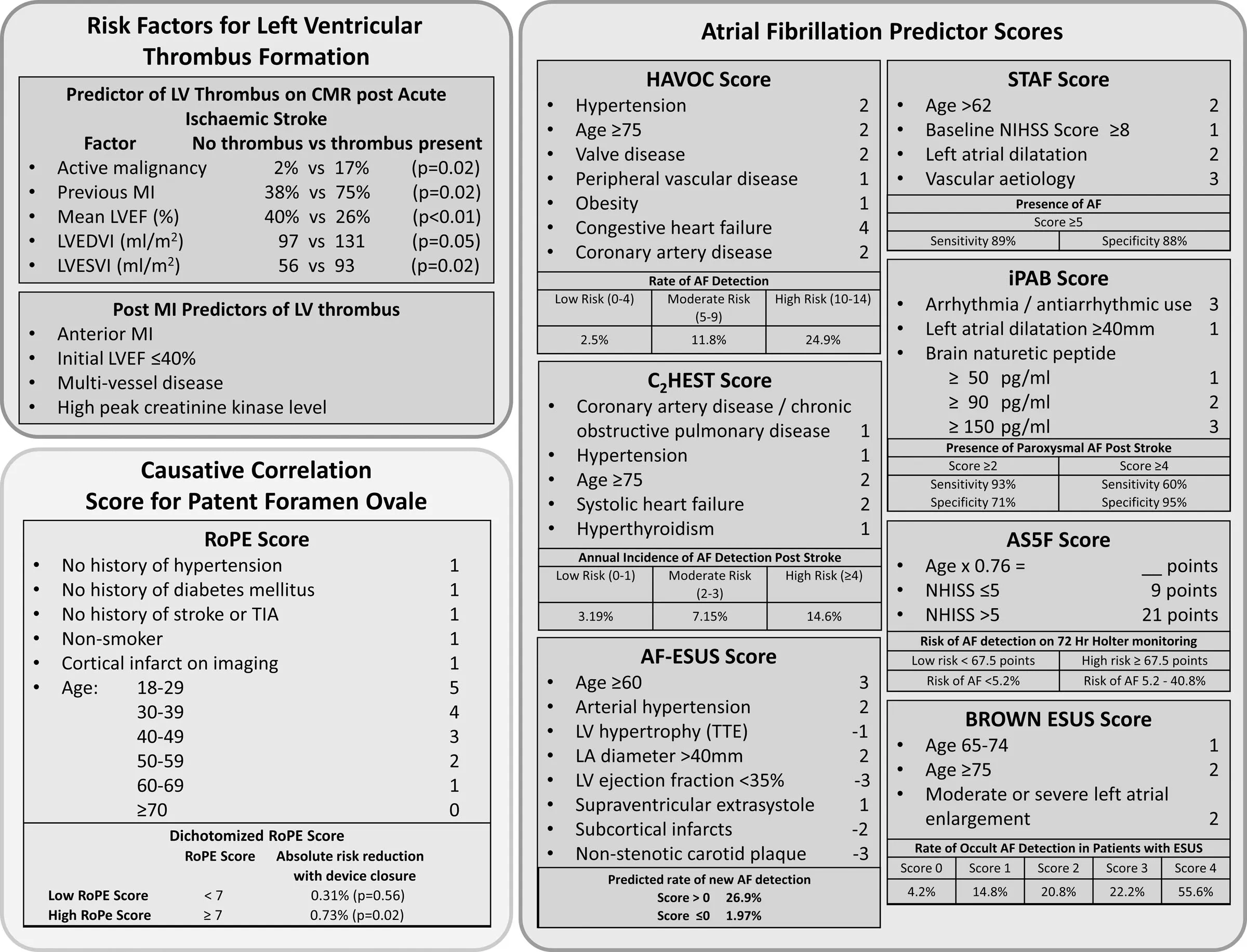
- Weitere, mögliche Indikationen: fehlende Arteriosklerose oder wenig/keine kardiovaskulären Risikofaktoren, jüngeres Alter (<60J.), neues Herzgeräusch, Fieber, Infekt unklarer Fokus und Patienten mit Risiko für kardiale Thromben (Siehe auch Abb. XXX)
- Jeder Patient ohne bekanntes Vorhofflimmern: VHF-Analysegerät; ggf. LZ-EKG im Anschluss: siehe „Standard LZ-EKG-Diagnostik”
SOP: Echokardiographie nach TIA oder Schlaganfall
Section titled “SOP: Echokardiographie nach TIA oder Schlaganfall”graph LR
A["TIA o.<br/>ischämischer<br/>Schlaganfall"]
B["Zunächst TTE durchführen.<br/><br/>→ Wenn kardi-aortal-<br/>embolische Ätiologie<br/>vermutet und mind. 1<br/>zutreffend:<br/>- CS/ESUS und Alter <60J<br/>- CHF und schlechte<br/>Schallbedingungen<br/>- V.a. Endokarditis und<br/>schlechten Schallbedingungen<br/>- Mechanischer Klappenersatz<br/>und schlechten<br/>Schallbedingungen<br/>- Zn. LAA- oder PFO-<br/>Verschluss"]
C["TEE, ggf.<br/>kardiales<br/>CT oder MRT"]
A --> B --> C
Abb. XXX: Risikofaktoren für linksventrikulären Thrombus, welche zur Indikation zum TEE genutzt werden können.
Procedere bei Patienten unter 55 Jahren
Section titled “Procedere bei Patienten unter 55 Jahren”- Thrombophiliediagnostik (s.u,)
- Vaskulitisscreening (s.u.)
- Ggf. TEE (siehe oben)
- Ggf. M. Fabry-Diagnostik (bei entsprechender Klinik)
- Ggf. CADASIL-Diagnostik (Bei entsprechender Anamnese bzw. bildgebendem Befund)
- Ggf. Abklärung Mitochondriopathien
- Ggf. Abklärung parainfektiöser Ursachen (zB. Bei Covid-Infektion)
- Tumorscreening sinnvoll, wenn
- Pat < 60 J, kryptogener Schlaganfall / ESUS, klinische Hinweise (B-Symptomatik, Tumor in Anamnese), Ischämien in multiplen Territorien und D-Dimere > 2,15 ug/ml
- Kleines Tumorscreening: RöTh, Sono Abdomen, ggf. PSA, ambulant entsprechend der Vorgaben des G-BA (Gynäkologische/Urologische und Dermatologische Vorstellung, Gastro/Coloskopie) Großes Tumorscreening: CT Thorax, abdomen und Becken mit KM, ggf. PSA, ambulant entsprechend der Vorgaben des G-BA (Gynäkologische/Urologische und Dermatologische Vorstellung, Gastro/Coloskopie)
Procedere bei V.a. paraneoplastische Gerinnungsstörung
Section titled “Procedere bei V.a. paraneoplastische Gerinnungsstörung”SOP XXX: Vorgehen bei V.a. paraneoplastische Gerinnungsstörung
graph TD
A["Cryptogenic ischemic stroke"]
B["D-Dimer > 2.0 mg/L before thrombolysis<br/>OR<br/>Embolic pattern in MRI (≥ 2 territories)<br/>AND D-Dimer > 0.5 mg/L before thrombolysis<br/>AND/OR<br/>B-Symptome*"]
C["Just elevated D-Dimer, but < 2.0 mg/L"]
D["<b>High suspicion</b>"]
E["<b>Moderate suspicion</b>"]
F["<b>No suspicion</b>"]
D1["Screen for malignancy in the<br/>initial inpatient assessment:<br/>1. FOB: if positiv → Gastro/Colonoscopy<br/>2. Body-CT<br/>3. Men: PSA<br/>4. Women: Gynecological check up"]
D2["Inconclusive screening:<br/>Ensure regular screening in out-patient<br/>setting according to guidelines<br/>recommendations, specially in the<br/>first year after stroke:<br/>- Gastro/Colonoscopy depending on the age<br/>- Men: PSA<br/>- Women: Mammography"]
E1["Ensure screening in out-patient<br/>setting according to guidelines<br/>recommendations, specially in the<br/>first year after stroke:<br/>- Gastro/Colonoscopy depending on the age<br/>- if >30 pack-year: Low-dose CT-Thorax<br/>- Men: PSA<br/>- Women: Gynecological check up<br/>and Mammography"]
F1["Occult malignancy very unlikely<br/>No special malignancy<br/>diagnostic is required"]
CAP["<i>Figure 2. Flowchart for clinical decisionmaking in regard to<br/>malignancy screening in patients with cryptogenic ischemic stroke.</i>"]:::caption
FN1["FOB, fecal occult blood; PSA, prostate specific antigen."]:::footnote
FN2["*In any case, if the clinician suspects malignancy due to the presence of<br/>other signs or symptoms, such as classic B-symptoms, a further workup is<br/>indicated at the clinician's discretion."]:::footnote
A --> B
B -->|"Yes"| D
B -->|"No"| F
B --> C --> E
D --> D1
D1 --> D2
E --> E1
F --> F1
F1 ~~~ CAP
CAP ~~~ FN1
FN1 ~~~ FN2
classDef caption fill:none,stroke:none,color:#555,font-size:11px
classDef footnote fill:none,stroke:none,color:#777,font-size:10px
Bemerkung: Anamnese auf B-Symptomatik, Tumorerkrankung in der Vorgeschichte, D-Dimer-Abnahme (vor Lyse / MT oder mit mehrtägigem Abstand nach Lyse) sowie MRT zur Beurteilung des Emboliemusters (Aus: https://doi.org/10.1177/23969873241310760)
Seltene Schlaganfallursachen (TOAST-Klassifikation)
Section titled “Seltene Schlaganfallursachen (TOAST-Klassifikation)”V.a. paradoxe Embolie
Section titled “V.a. paradoxe Embolie”Bubble test, TEE
V.a. Koagulopathien
Section titled “V.a. Koagulopathien”(=Thrombophiliediagnostik): bei allen Patienten mit kryptogenem Schlaganfall unter 55 Jahren bzw. bei Patienten mit Thrombosen oder Embolien in der Vorgeschichte: Diff-BB, Antithrombin III, Protein C, Protein S und APC-Resistenz- Bestimmung (bei Patienten mit Marcumar nicht verwertbar, Heparin oder Clexane kein Einfluss) (in unserem Labor Thrombophieliescreening: Globale Gerinnung, ATIII, Lupus Anticoagulans, Protein C, Protein S, APC-Resistenz, Anticardiolipinantikörper, beta2-Glykoproteinantikörper) path. APC-Resistenz: Testung auf Faktor V Leiden und Prothrombin-G20210A-Mutation Hämatologisches Konsil bei anderen positiven Befunden
V.a. Antiphospholipidsyndrom
Section titled “V.a. Antiphospholipidsyndrom”Diagnostik: Lupus Antikoagulans, Antikardiolipin, Anti-Beta2-Glykoprotein-Antikörper. Anamnese bez. Spontanaborten, Komplikationen bei Schwangerschaften, Thrombosen, Embolien oder Hautnekrosen in der Vorgeschichte.
Procedere: Ggf. Marcumarisierung, kein DOAK. Konsil Gerinnungsambulanz und individuelle Fallbesprechung.
V.a. Vaskulitis
Section titled “V.a. Vaskulitis”Bei Patienten unter 55 Jahren mit kryptogenem Schlaganfall und anamnestisch Hinweise auf Vaskulitis (B-Symptomatik, erhöhte BSG, erhöhtes CRP (ohne klaren Infekt), bekannte Erkrankung aus dem rheumatischen Formenkreis, Kopfschmerzen:
- cMRT (inkl. SWI, TOF, T1+KM, ggf. Vessel wall imaging (Black blood)), ggf. DSA
- LP
- Hepatitis-Serologie
- Labor: Diff-BB, RF, ANA/ENA-screen
- Drogenscreen
- RöTh
- Mikrobiologie: Hepatitis-Serologie, HIV, Borrelien, VZV, HZV, CMV
Bei begründetem Verdacht: Toxoplasmose, Zystizerkose, Mykoplasmen, Lues, Sonographie A. temporalis, restl. Diagnostik ggf. gemäß Leitlinien Neurologie (www.DGN.org)
V.a. Primäre Angiitis des CNS (PANCS)
Section titled “V.a. Primäre Angiitis des CNS (PANCS)”Diagnostik:
- cMRT (inkl. SWI, T1 mit KM und Black Blood Sequenz)
- LP
- Diagnostische DSA
- Ggf. Hirnbiopsie
Therapie:
- 1g Methylprednisolon 1x/d für 3 Tage
- Ab Tag 4: 1mg/kgKG mit folgendem ‚Taper-Schema’ (Beginn nach 4-6 Wochen):
- 10 mg Reduktion / Woche bis zu einer Dosis von 40 mg
- Dann eine Woche 40 mg und Reduktion 5 mg / Woche bis zu 20 mg
- Dann eine Woche 20 mg und Reduktion um 2,5 mg / Woche bis zu 10 mg
- Dann eine Woche 10 mg und Reduktion um 1 mg / 2 Wochen bis 5 mg
- Dann weitere 2 Wochen 5 mg und dann Reduktion um 1 mg / Monat bis Beendigung des Schemas
Dissektion der hirnversorgenden Gefäße
Section titled “Dissektion der hirnversorgenden Gefäße”Siehe Checkliste im Anhang XXX
Persistierendes Foramen Ovale (PFO)
Section titled “Persistierendes Foramen Ovale (PFO)”Ein PFO sollte bei kryptogenem Schlaganfall bei jüngeren Patienten ausgeschlossen werden (<60 Jahre). Bei Nachweis eines PFOs wird der RoPE-Score und die PASCAL Klassifikation bestimmt (Siehe Anhang XXX) und Rücksprache mit dem behandelnden OA-Neurologie und Neurokardiologie gehalten.